Hasta hace muy pocos años la medicina tradicional defendía una separación radical entre cuerpo y mente. Se entendía que las enfermedades físicas eran causadas por agentes externos al cuerpo o por anomalías del organismo y los problemas psicológicos eran algo distinto, que se comprendía poco y mal.
Actualmente, las cosas han cambiado mucho; hoy sabemos que el individuo es un conjunto único y global y no se puede separar en partes distintas como si fuera un “Meccano”. Las enfermedades físicas causan dolor, y fuertes reajustes en la vida del individuo, de modo que producen reacciones emocionales, como por ejemplo, estrés y por tanto, ansiedad, etc. Incluso en algunas ocasiones la inestabilidad emocional viene generada por una reacción orgánica de la propia enfermedad en nuestro propio cuerpo, por ejemplo por el desajuste hormonal. Algunos fármacos que se suministran para atajar enfermedades físicas también influyen en el área emocional. Esta relación es bidireccional, el estado anímico, a su vez, también puede ser un agente desencadenante de trastornos físicos que pueden ser serios, ya que las defensas del organismo se encuentran en su punto mínimo. El estrés continuado conduce a la úlcera de estómago y algunas enfermedades psicológicas se manifiestan, sobre todo, a través de somatizaciones, como dolor de cabeza, lumbago, parálisis de una parte del cuerpo etc.
Queda mucho por investigar y comprender alrededor de la interacción entre lo físico y lo mental, ya que es un nuevo campo de estudio y existen múltiples asociaciones posibles en función de la enfermedad física o problema psicológico que se plantee. No obstante, estos ejemplos deben servir para tener bien presente la asociación mente cuerpo en nuestra vida diaria tanto en la enfermedad como en el bienestar.
ENFERMEDADES PSICOSOMÁTICAS
Ejemplos de enfermedades psicosomáticas:
| Sistema inmunológico | Competencia inmunológica, cáncer, enfermedades infecciosas, problemas de alergias, de piel… |
| Trastornos cardiovasculares | Enfermedad coronaria, taquicardia, arritmia, hipertensión, infarto, angina… |
| Trastornos gastrointestinales | Úlcera gastroduodenal, colitis ulcerosa, pilorospasmo, náuseas y vómitos, alteraciones en la evacuación… |
| Trastornos respiratorios | Asma bronquial, rinitis alérgica |
| Endocrinos | Diabetes, hipertiroidismo |
| Dolor crónico | Dolor crónico, cefalea, migraña, artritis reumatoide, dolor sacroiliaco… |
| Genitourinarios | Dismenorrea, desórdenes menstruales… |
| De la piel | Neurodermatitis, acné, psoriasis, alopecia, prurito, eccema, urticaria… |
| Otros | Obesidad |
La palabra psicosomática significa: “factores psicológicos con influencia sobre las enfermedades”
Recientes investigaciones demuestran que los factores psicológicos pueden desempeñar un papel importante tanto en la aparición como en el mantenimiento de algunas enfermedades.
Las enfermedades psicosomáticas son producidas por somatizaciones del individuo. Es decir, cuando la relación mente-cuerpo se ve alterada debido a emociones displacenteras, sentimientos negativos, modificaciones del ciclo vital o situaciones de alto impacto emocional, las cuales producen estrés, que puede representarse en forma de síntomas o enfermedades físicas.
La Medicina Psicosomática, toma en cuenta las emociones, las considera y las analiza desde un enfoque terapéutico, él cual engloba la totalidad de los procesos integrados entre los sistemas somático, psíquico, social y cultural. Procesos que inicialmente emergen desde lo orgánico y que pueden repercutir en la esfera psicológica y física, como, por ejemplo traumatismos, diabetes, enfermedades gástricas, alergias, enfermedades endocrinas, cáncer, etc.
Existen diferencias individuales en el modo de enfermar, tanto a nivel psíquico como a nivel físico. En algunas personas cuya salud física ha sido muy buena durante toda su vida, el trastorno emocional puede persistir durante mucho tiempo sin llegar a manifestarse de forma clara a nivel físico. Aún así, es probable que tenga mayor facilidad para contraer enfermedades comunes, como la gripe, menor vitalidad, síntomas leves como dolores de cabeza, problemas digestivos u otros, cansancio crónico, etc., todo ocasionado por la falta de defensas, las cuales bajan de nivel debido al estado anímico. En cambio, otras personas, manifiestan sus alteraciones emocionales a nivel físico muy rápidamente, de forma que es posible que ni siquiera sean conscientes de lo que están sintiendo.
A veces acudimos al médico quejándonos de alguna enfermedad o dolencia, y tras hacernos un chequeo los resultados son negativos, no habiendo una justificación al malestar de la enfermedad que creemos tener. Esto causa cierto desconcierto, ya que es más cómodo encontrar una causa física y aplicar un tratamiento, que entender y aceptar que es nuestra mente la que puede estar originando o manteniendo la alteración. Este desconcierto e incertidumbre repercute a su vez, en nuestro estado emocional que, a su vez, seguirá incidiendo o agudizando nuestro dolor, sin darnos cuenta. Por tanto, se crea un círculo vicioso del que, si no somos conscientes de este dualismo, será difícil salir.
Las emociones no surgen de la nada, sino que están relacionadas con nuestro modo de interpretar y de sentir lo que nos sucede. Las personas que hacen interpretaciones negativas o demasiado exigentes y si, además, carecen de recursos para afrontar los acontecimientos estresantes o resolver los problemas de su vida, tiene más probabilidades de tener enfermedades psicosomáticas. La mente es muy poderosa y de este modo el no decir lo que sentimos, el guardar rencores o sentimientos negativos puede contribuir a las dolencias como vía de expresión del sufrimiento.
Los síntomas físicos que se manifiestan de forma crónica o que aparecen y desaparecen de manera periódica sin que ningún tratamiento médico logre mejorarlos, o que al ser tratados farmacológicamente acaban siendo siempre sustituidos por otros que aparecen después, nos están indicando que existe algún problema o conflicto no resuelto de tipo emocional. Si indagamos un poco, es muy posible que descubramos estados emocionales que pueden estar contribuyendo a la enfermedad física, bien produciendo síntomas directamente o bien debilitando nuestras defensas de modo que seamos más fácilmente atacados por agentes infecciosos y que nos cueste demasiado trabajo librarnos de ellos.
Es un hecho demostrado la influencia del estado emocional en las enfermedades; naturalmente, a diferentes dimensiones en función de la persona, de la enfermedad y de la influencia de otros factores.
Es muy importante informarnos sobre estas enfermedades y sobre todo elegir el mejor tratamiento médico sin olvidar tratar el componente psicológico de la enfermedad. El expresarse, el ser escuchado es más que una simple característica del ser humano, es una necesidad que ayuda a la liberación de problemas estresantes en nuestra mente y cuerpo. Hay que afrontar las situaciones que se nos plantean en la vida y saber controlar las emociones negativas, que son normales y necesarias, pero todo en exceso es malo.
No olvidemos: curar lo de adentro para sanar lo de afuera.
 CON LA EMOCIÓN A FLOR DE PIEL
CON LA EMOCIÓN A FLOR DE PIEL
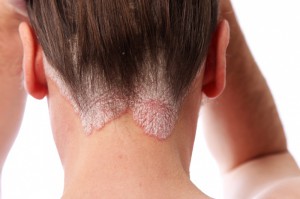
La frágil armadura que cubre al ser humano es la piel y revela como un libro abierto estados de ánimo, emociones o problemas de salud. Muchas afecciones de la piel hunden sus raíces en trastornos emocionales sin resolver. La piel funciona entonces como un sistema de alarma.Es la encargada de reflejar un mundo emocional que, muchas veces, no tiene otra forma de reflejarse. Piel y emociones están mucho más unidas de lo que se podría pensar: hay estudios que aseguran que un 80% de las enfermedades de la piel tiene origen psicosomático.
La piel es, sobre todo, un sofisticado termost
ato de nuestras emociones. Hablemos de emociones como la vergüenza, la ira, ansiedad o el miedo. Ahora pensemos las veces que hemos sentido que se nos encendían las mejillas porque sentimos vergüenza en una situación social; a quién no le han sudado las manos en un examen o en una entrevista de trabajo; quién no ha sentido un intenso calor o enrojecimiento del cuello cuando se ha sentido enfadado; o quién no ha sentido que la cara se quedaba sin riego cuando le daban un susto. Estos sencillos ejemplos nos ponen de manifiesto cómo nuestra piel es una parte más de nuestro organismos y reacciona cuando sentimos emociones; de hecho es un tejido altamente reactivo a nuestras emociones.
La persona feliz irradia luz por sus poros, mientras que su epidermis se vuelve opaca ante situaciones de tristeza o desilusión. El estrés es otro grave trastorno que encuentra su principal vía de expresión a través de la epidermis. La tensión nerviosa favorece la liberación de adrenalina y ésta actúa sobre las glándulas sebáceas, que captan las hormonas en exceso que hay en la sangre y producen mayor cantidad de sebo.
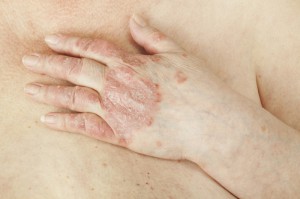
La psoriasis es una de las enfermedades de la piel que refleja, claramente, que nuestra piel habla de emociones. Se trata de una enfermedad inflamatoria de la piel que se caracteriza por irritación e hinchazón cutánea, cuyos síntomas más característicos son el enrojecimiento y la presencia de placas con escamas plateadas y/o grietas. Esta enfermedad es de carácter hereditario que puede aparecer de forma repentina o gradual y cursa con períodos de empeoramiento y mejoría.
La psoriasis no tiene cura aunque sí tratamiento preventivo, es decir, actuaciones encaminadas a evitar que aparezcan los síntomas o, en el caso de su aparición, evitar el aumento en gravedad. El tratamiento deberá estar siempre determinado por el dermatólogo y en función de la gravedad, pero no debemos olvidar los componentes psicológicos que influyen en la enfermedad, en la línea de las enfermedades psicosomáticas.
Factores psicológicos que influyen en la psoriasis
- Estrés
Uno de los factores internos que es imprescindible controlar es el nivel de estrés del organismo.
El estrés es un concepto en el que se plasma con cierta evidencia las funciones psíquicas con las somáticas y la inflamación de la piel que ocurre en estos casos es una clara muestra de ello.
El estrés puede influir sobre la salud porque modifica el ritmo habitual de nuestro organismo. Se trata de la respuesta natural y automática de nuestro cuerpo ante las situaciones que nos resultan desafiantes y amenazadoras. Nuestra vida y nuestro entorno, en constante cambio, nos exigen continuas adaptaciones, por tanto, cierta cantidad de estrés (activación) es necesaria.
Tendemos a creer que el estrés es consecuencia de circunstancias externas a nosotros cuando, en realidad, es un proceso de interacción entre los eventos del entorno y nuestras respuestas cognitivas, emocionales y físicas. Cuando la respuesta de estrés se prolonga o intensifica en el tiempo, nuestra salud, nuestro desempeño laboral o académico o, incluso, nuestras relaciones sociales se pueden ver afectadas
Hay estudios que ponen de manifiesto que hay circunstancias especiales, altamente estresantes, con una mayor probabilidad de provocar reacciones en la piel, como un divorcio, el cuidado continuado de un enfermo, estar sometido de forma sostenida a altos niveles de ruido o la pérdida de seres queridos. En general, todas estas situaciones se unen a las que la propia persona viva de forma estresante. La piel y el sistema nervioso están estrechamente ligados, puesto que tienen el mismo origen embriónico. El estrés psicológico hace que el cuerpo libere unas sustancias químicas conocidas como neurotransmisores. Éstos afectan a varios órganos del cuerpo, incluida la piel, y provocan reacciones por las que:
-
- la barrera de la piel se vuelve menos impermeable, con una ligera aceleración del ritmo de renovación cutánea;
- la piel es propensa a inflamarse;
- se debilita el sistema inmunológico haciendo que las células no protejan o sean menos eficaces en esta función. Por tanto, éste no puede responder de forma óptima a la inflamación.
Teniendo en cuenta que fruto del estrés la piel se debilita, el sistema inmunológico no la protege y el organismo no se regula adecuadamente, la aparición de enfermedades específicas de la piel como la psoriasis es más probable, siendo el estrés uno de los muchos factores influyentes en estas alteraciones cutáneas.
¿El estrés puede provocar la psoriasis?
El estrés no puede por sí solo provocar la psoriasis, puesto que la psoriasis es una enfermedad multifactorial en la que están implicados factores genéticos, medioambientales e inmunológicos.
No obstante, en muchos casos la psoriasis aparece después de un acontecimiento estresante. Las formas extremas de estrés, como las causadas por un accidente de tráfico o un fallecimiento, o formas más leves y prolongadas, como una situación familiar problemática, un divorcio o conflictos en el lugar de trabajo, pueden causar la psoriasis y aumentar el riesgo de recaídas. Además, la propia enfermedad causa estrés, puesto que la piel juega un papel importante en la comunicación interpersonal. Las lesiones visibles, especialmente en las manos y la cara, pueden dañar la autoestima y conducir a ansiedad e incluso a depresión. Se crea con ello un círculo vicioso, puesto que este estrés puede a su vez provocar brotes.
¿Hay una demora entre un acontecimiento estresante y el brote de psoriasis?
Algunos estudios científicos demuestran que puede transcurrir un período de entre dos días y cuatro semanas entre el suceso estresante y la aparición de la psoriasis. No existe un vínculo causal entre la duración del período y la gravedad de la psoriasis. No obstante, parece que los pacientes que identifican la causa del estrés que ha desencadenado la afección tienen unos períodos de remisión más frecuentes y duraderos que aquellos que no han identificado dicha causa.
¿El rascado inducido por la ansiedad puede agravar las lesiones?
Otra de las formas en que el estrés y la ansiedad repercuten en la evolución de la enfermedad es en la conducta ante los picores. La psoriasis suele causar picor, y muchas personas no pueden dejar de rascarse porque sufren de una gran ansiedad. Se puede llegar a convertir en comportamiento compulsivo. El rascado continuo y agresivo hace que aumente la inflamación de la piel, que a su vez hace que aumente el picor. La piel también resulta dañada cuando se arrancan las escamas o se friccionan las zonas de las lesiones. Los enfermos de psoriasis deben aprender a relajarse para romper este círculo vicioso.
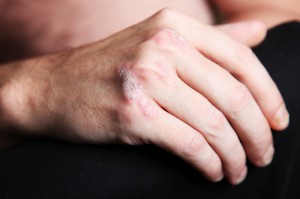 Cómo combatir el estrés
Cómo combatir el estrés
Lo primero para poder combatir el estrés desmesurado es saber identificar sus síntomas. Las señales más frecuentes son:
- Emociones: ansiedad, irritabilidad, fluctuación del ánimo, miedo y confusión.
- Pensamientos: excesiva autocrítica, afán de perfeccionismo, dificultad para concentrarse y tomar decisiones, preocupación excesiva por el futuro, olvidos, excesivo temor al fracaso, pensamientos recurrentes.
- Conductas: tartamudez u otras dificultades en el habla, llanto, reacciones impulsivas, risa nerviosa, trato brusco hacia los demás, rechinar los dientes o apretar las mandíbulas, disminución o aumento del apetito, aumento del consumo de alcohol, tabaco u otras drogas, mayor predisposición a accidentes, actividad excesiva.
- Cambios físicos: músculos contraídos, manos frías o sudorosas, dolores de cabeza, problemas de espalda o cuello, perturbación del sueño, malestar estomacal, gripes o infecciones, respiración agitada, fatiga, temblores, boca seca, palpitaciones… En el caso de la psoriasis, en esta área se incluirían el aumento de lesiones cutáneas.
Los eventos externos generadores de estrés no necesariamente deben ser muy notorios o intensos, sino que pueden “acumularse” en sus efectos hasta que llegamos al límite y se desencadena en una respuesta que refleja el estrés. La manera en la que interpretamos y pensamos acerca de lo que nos ocurre afecta a nuestra perspectiva y experiencia de estrés. Nuestras reacciones al entorno también están determinadas por nuestro nivel de salud general. Una persona que duerme poco, está siempre agobiada, no se alimenta adecuadamente, probablemente se crea con menos recursos para afrontar las situaciones difíciles y el desajuste emocional será mayor. De ahí que, en el caso de la psoriasis en sí misma, el impacto emocional que ésta genera no sea el mismo en todas las personas que lo padecen ni sea acorde a las dimensiones de las lesiones que presenten.
Las estrategias que podemos llevar a cabo para combatir este estado de alerta excesivo de nuestro organismo buscan prevenir o controlar los excesos en las demandas provenientes del entorno o de nosotros mismos. Tal y como hemos dicho anteriormente, existen acontecimientos que inevitablemente nos van a generar estrés ya que suponen un cambio o un desafío en nuestras rutinas. En estos casos, el reto consiste en afrontar las situaciones de la manera más saludable posible sin recaer en malos hábitos como el pesimismo, la indefensión, la agitación… Para ello se pueden realizar determinadas estrategias que auguran un mayor éxito en el desempeño de las actividades y, por tanto, un mayor bienestar físico y psíquico referente a la enfermedad:
- Relajación: existen distintas técnicas de relajación que pueden reducir el nivel de tensión de nuestro organismo. Por ejemplo, la respiración abdominal, la relajación progresiva de distintas zonas musculares del cuerpo o la imaginación de paisajes, lugares o imágenes agradables. Introducir estas prácticas en la rutina diaria puede contribuir a una visión de la vida más positiva y a afrontar las situaciones de manera más calmada y resolutiva, lo que frena la aparición de los brotes de la psoriasis.
Además de la inclusión de estas técnicas, es conveniente introducir en el día a día períodos de descanso y de ocio que permitan una renovación física y psicológica.
- Hacer ejercicio: las actividades físicas que sean del gusto de la persona reaniman y contribuyen a repara fuerzas. A su vez, contribuyen a la eliminación de toxinas mediante la sudoración, factor que favorece el transcurso de las lesiones en la piel.
- Mantener una dieta favorable: además de combatir el estrés, en el caso de las personas con psoriasis conviene aumentar el consumo de frutas, verduras, cereales integrales y eliminar o disminuir lácteos, café, alcohol, fritos y alimentos refinados ya que se debe favorecer la eliminación de toxinas de nuestro organismo combatiendo el estreñimiento.
- Horarios y rutinas de sueño acordes al descanso necesario.
- Ser asertivo: poner límites cuando sea necesario y aprender a decir que no a aquello que no nos convenga o que no estemos de acuerdo.
- Organizar el tiempo: priorizar y estructurar las actividades y expectativas en base a lo que sea beneficioso, saludable y nos interese para nuestro bienestar físico y emocional.
- Intentar mantener expectativas realistas: esperar demasiado de uno mismo o de los demás, exigirse demasiado y ser inflexible con uno mismo puede generar mucha frustración.
- Compartir las emociones: buscar apoyos emocionales y personas con las que poder expresar cómo nos sentimos, tanto ante la enfermedad como ante los acontecimientos diarios. Como hemos explicados, la piel habla por sí sola de los sentimientos reprimidos por lo que conviene darle salida mediante la expresión y la comunicación abierta de los sentimientos y emociones para recibir comprensión, aceptación y compartimiento de información, tanto en lo referente a la enfermedad como en lo demás.
- Anticipar la situación de estrés y prepararse: imaginarse la situación estresante y visualizarnos afrontándola, nos ayuda a estar más preparados para cuando se dé realmente.
- Cuidar y ordenar las cosas de uno mismo para que el caos del desorden o de no encontrar las cosas no provoque una reacción de protesta de nuestro organismo.
- Vivencia de la enfermedad
Otro factor psicológico que hay que tener en cuenta es la vivencia de la enfermedad. La piel es un componente de nuestro organismo expuesto a los demás, contribuye a nuestra imagen personal y social, y según se refleje o creamos que se refleja hacia los demás, puede condicionar nuestro estado de ánimo y la manera de relacionarnos. Las personas con psoriasis pueden tener la sensación de sentirse observadas y hasta discriminadas, aunque no siempre es así, existiendo prejuicios que pueden generar en la mente pensamientos que creen que los demás tienen acerca de ellos,
Una recomendación para evitar que esos pensamientos, reales o distorsionados, impidan relacionarse socialmente y se conviertan en foco de atención, es poder expresar y compartir con otras personas o profesionales todos los pensamientos y sensaciones que produce en la persona la psoriasis. Esta manifestación de la piel, puede ser, entre otras cosas, un recurso de nuestro organismo para expresar sentimientos y emociones internas, como hemos visto, por lo que verbalizar cómo se siente una persona con estas lesiones puede dar otra vía de escape a la piel y generar alivio a nivel psicológico. Además, verse estéticamente afectado con psoriasis puede iniciar un círculo que suma sólo pensamientos negativos hacia uno mismo, lo cual no ayuda a mejorar mucho y puede agudizar los brotes y, consecuentemente, el estado de tristeza y desaprobación.
Las reacciones emocionales más comunes son vergüenza y culpa y esto puede dañar la autoestima.
Es importante realizar un trabajo terapéutico individual para lograr primero aceptar la realidad de la enfermedad y aceptarse a uno mismo con ella sin, por ello, reducir la valoración de la persona a la enfermedad. En esta tarea deberíamos de tener en cuenta:
- Tratar de no reducir su aspecto físico únicamente a las lesiones producidas por la enfermedad sino tomarlo en su conjunto.
- Resaltar y concienciarse de los aspectos positivos de uno mismo y no centrase en lo negativo que cada uno percibe de sí mismo.
- No generalizar a partir de las experiencias negativas que podamos tener en ciertos ámbitos de nuestra vida ni a partir de la psoriasis. Debemos aceptar que podemos haber tenido fallos en ciertos aspectos y que la aparición de la enfermedad está fuera de nuestro control; pero esto no quiere decir que en general y en todos los aspectos de nuestra vida seamos “desastrosos” ni que tengamos culpa.
- Reforzarnos los éxitos que hemos conseguido y tratar de proponernos y lograr retos nuevos. Esto ayudará a ver que, al margen de la enfermedad, tenemos la capacidad de hacer las cosas bien en muchos ámbitos de nuestra vida y que la podemos ir mejorando aún más.
- Evitar comparaciones: todas las personas somos diferentes; en unos ámbitos destacaremos y en otros no tanto pero en ello radica la idiosincrasia de cada uno. Las personas con psoriasis pueden llegar a sentirse diferentes por sus lesiones pero eso no quiere decir que sean inferiores ya que los ámbitos en los que se desempeñan mejor y peor no dependen de las alteraciones de la piel, sino de sus capacidades.
- Confiar en nosotros mismos, en nuestras capacidades y en nuestras opiniones. Actuar siempre de acuerdo a lo que pensamos y sentimos, sin reducir nuestra valía excesivamente a la aprobación de los demás.
- Aceptarnos a nosotros mismos, con nuestras virtudes y defectos. En el caso de la psoriasis, aceptarse a uno mismo supone también aceptar la enfermedad, considerarla una realidad y aprender a convivir con ella sin verlo como el mayor obstáculo,
- Una buena forma de mejorar la autoestima es elaborar un proyecto de superación personal: identificar qué nos gustaría cambiar, qué nos gustaría lograr y cómo poder llevar a cabo ese cambio. Para ello es útil que identifiquemos qué es lo que nos gustaría cambiar de nosotros mismos y qué nos gustaría lograr. Establecer metas claras y realistas, acorde a nuestras posibilidades, establecer los pasos para conseguirlas y reforzar los logros, para no generar mayor frustración.
- Realizar actividades enriquecedoras para uno mismo
- Informarse acerca de la enfermedad para poder cuidarse mejor y, consecuentemente, sentirse mejor.
Estos son algunos de los aspectos que conviene trabajar en psicoterapia para realizar el abordaje emocional que la enfermedad requiere además de afrontar el estrés Es un proceso, no es inmediato, pero sobre todo hay que tener en cuenta que hablar de psoriasis ayuda y se puede crear una atmósfera de comprensión, aceptación y apertura para facilitar la convivencia con la enfermedad. Además de abordarlo en el ámbito clínico, lograr hablar con naturalidad de la enfermedad en el entorno más cercano contribuye a un mayor bienestar de la persona.
Es importante que las personas que padecen psoriasis tengan una vida lo más normalizada posible y por ello es recomendable, además del trabajo a nivel individual mencionado, la difusión de información para que todos nos concienciemos de las características de esta enfermedad y evitemos dejarnos llevar por mitos erróneos ante personas que padecen esta enfermedad.
BIBLIOGRAFÍA
http://www.accionpsoriasis.org/
Pérez-Armas R, Doural-Estrada D, Chávez-Valera P. Aspectos psicológicos para el manejo de la psoriasis. Revista Finlay [revista en Internet]. 2013 [citado 2014 Jun 1]; 3(4):[aprox. 3 p.]. Disponible en: http://www.revfinlay.sld.cu/index.php/finlay/article/view/207
http://psoriasismundo.blogspot.com.es/2011/08/aspecto-psicologico.html#.U4ubhfl_sas
Bernardo-Atuña, S., García-Vega, E., González, A., Secades, R., Errasti, J. & Curto, J.R. (2000). Perfil psicológico y calidad de vida pacientes con enfermedades dermatológicas. Psicothema 12(2), 30-34.
Hunter, H.J.A., Griffiths, C.E.M. & Kleyn, C.E. ¿Juega el estrés un papel importante en la exacerbación de la psoriasis? División de Ciencias Dermatológicas de la Universidad de Manchester, Centro Académico de Ciencias de la Salud de Manchester y Salford Royal NHS Foundation Trust. Inglaterra
Relación Mente Cuerpo Componentes psicológicos influyentes en la psoriasis